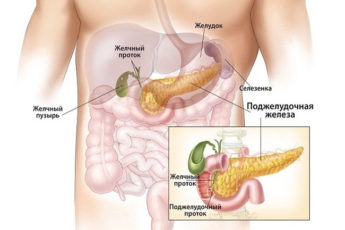
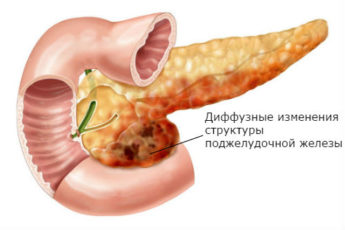
Поджелудочная железа — это единственный орган, относящийся к двум различным системам в организме: пищеварительной и эндокринной. Воспаление поджелудочной железы — панкреатит — протекает в острой (быстро и бурно) и хронической (долго и вяло) форме. Хронический панкреатит периодически обостряется. Лечение панкреатита в домашних условиях допустимо, если у пациента нет острого приступа.
Все формы панкреатита требуют повышенного внимания, т. к. острая нередко заканчивается летально. При нелеченом хроническом процессе разрушаются клетки поджелудочной железы, что приводит, кроме общих проявлений болезни, к необходимости постоянной замены инсулина.

Какое воспаление поджелудочной железы лечится вне стационара
Чтобы понимать, как лечить панкреатит дома, нужно знать основные цели терапии:
- купирование боли,
- нормализация нарушенных функций,
- профилактика и терапия осложнений.
Лечение острого панкреатита, который проявляется интенсивным приступом боли, дома не проводится. Требуется незамедлительная госпитализация в отделение хирургии, в сложных случаях — в реанимацию.
Лечение хронического панкреатита в домашних условиях допустимо, если состояние нетяжелое и сопровождается умеренной болью, однократным поносом и рвотой. Но оно должно быть предварительно согласовано с врачом.
Основные правила лечения
Золотое правило лечения панкреатита — голод, холод и покой. Поэтому в начале болезни необходим отказ от любой пищи. В основном голод рекомендуется в течение трех суток. Разрешается питье каждые 15–20 минут.
- Щелочная негазированная минеральная вода, рекомендуемая для употребления: «Нафтуся», «Ессентуки», «Боржоми», «Архыз», «Славяновская». Пить воду надо медленно, небольшими глотками, 3–5 раз в день, до еды. Питьевой курс составляет 3–6 недель. Предпочтительнее вода непосредственно из источника. Вода очень хорошо снимает болевой синдром.
- Также показан полный покой: рекомендуется соблюдать постельный режим в течение всего периода обострения, чтобы уменьшить напряжение в воспаленном органе.
- При выраженной боли необходим, помимо всех остальных мероприятий, холод на область поджелудочной железы при соблюдении полного покоя. Холод способствует уменьшению отека и, соответственно, боли и воспаления. Лучше всего использовать грелку, нужно сделать следующее: наполнить ее холодной водой или льдом и перед тем, как прикладывать, завернуть в полотенце, чтобы избежать переохлаждения.
- При улучшении состояния рацион расширяется: разрешаются котлеты на пару, суфле из мяса, пюре из овощей или картофеля, протертые супы.
В дальнейшем можно употреблять творог, печеные яблоки или груши, кисломолочные нежирные продукты.
Важно помнить, что из меню должны быть исключены полностью острая, жирная, жареная, копченая еда. Продолжительность такой диеты при панкреатите рекомендуется в течение месяца, иногда — двух.
Медикаментозная терапия
Лечение в домашних условиях предполагает, помимо ограничений в питании, использование медикаментов.
- При продолжающейся тошноте и рвоте рекомендуются следующие лекарственные препараты: Мотилиум, Церукал, Домперидон, Реглан и др.
- Чтобы быстро обезболить, назначаются ИПП (ингибиторы протонной помпы): Омепразол, Рабепразол, Пантопразол и др. Эти лекарственные препараты блокируют выработку соляной кислоты в желудке.
- Для обеспечения функционального покоя воспаленному органу и в связи со снижением выработки ферментов воспаленной железой необходимо принимать готовые лекарства: Креон, Фестал, Панзинорм, Панкреатин, мезим-форте и др. Они аналогичны собственным энзимам, которые содержит поджелудочный сок, вырабатываемый железой для переваривания пищи. Обычно принимаются не больше месяца, т. к. в момент их приема ферменты самим органом не вырабатываются: поджелудочная железа «отдыхает».
- Если панкреатит развивается на фоне желчнокаменной болезни, нужны спазмолитики — Но-шпа, Дротаверин, Спазмолгон, Реабал. Применяется также Дюспаталин для уменьшения спазма желчных протоков, которые часто сопровождают воспаление поджелудочной железы.
- Для восстановления микрофлоры кишечника используются пробиотики и пребиотики (Линнекс, Лацидофил, Лактон, Хилак-форте и др.).
- Принимаются также антибиотики, но исключительно по назначению врача — для предупреждения и лечения вторичной инфекции. При наличии признаков инфекции используются фторхинолоны, защищенные пенициллины, препараты тетрациклинового ряда. Применяются в течение 7 дней.
- Поскольку панкреатит как в острой, так и хронической форме часто приводит к анемии (железодефицитной или мегалобластной — при хроническом течении, постгеморрагической — при остром течении, когда нередко возникают кровотечения из органов пищеварения), железо крови снижается. Развивается анемия от легкой — гемоглобин не менее 90 г/л и средней — 90 , 70 г/л, до тяжелой степени тяжести — гемоглобин менее 70 г/л. В таких случаях назначается железо в виде лекарственных препаратов (Сорбифер, Актифферин, Мальтофер и др.) и продукты, богатые железом (телятина, мясо курицы, индюшки, кролика, печень, яйца, гречневая крупа, рис, овес, петрушка, укроп, овощи и фрукты, сладкие апельсины, мандарины, орехи).
Это общие рекомендации, которые в каждом конкретном случае зависят от клинических проявлений. При впервые возникшем обострении, чтобы вылечить панкреатит в домашних условиях, понадобится консультация врача.
Общие правила лечения
После того как обострение закончилось, пациент длительное время должен соблюдать некоторые правила, чтобы закрепить обезболивающий эффект от проведенного лечения.
Что делать в домашних условиях, какое должно быть питание, что пить и как успокоить вдруг возникшие боли, необходимо знать каждому человеку с панкреатитом в анамнезе.
Полного выздоровления добиться при хроническом панкреатите не всегда удается. Для стабильной ремиссии разработаны конкретные рекомендации. Они направлены на исключение этиологических факторов, вызывающих воспаление поджелудочной железы, и разъясняют, что делать, чтобы стадия ремиссии продлилась как можно дольше.
Вред антибиотиков
Первое важное правило, касающееся любого человека — прекратить неконтролируемое использование антибиотиков при ОРВИ и других заболеваниях, если их не прописал лечащий врач. Такие препараты, как Тетрациклин и его производные, Бисептол и некоторые другие могут вызвать обострение панкреатита. Любое медикаментозное средство имеет противопоказания и побочные действия, поэтому без острой необходимости и назначения врача самостоятельно принимать лекарство не рекомендуется.
Диета — важный компонент лечения
Диета — важная составляющая лечебных мероприятий, если лечится панкреатит в домашних условиях. Кроме жирных, острых и жареных продуктов нужно исключить алкоголь и кофе, которые легко провоцируют обострение даже в небольших дозах.
Рациональное меню состоит не просто в полном отказе от блюд, способных вызвать обострение, но и в правильном питании: постепенно рацион расширяется добавлением в малых количествах разнообразных продуктов. Это избавляет от «пожизненных» котлет на пару и протертых супов. Диета при панкреатите — это один стакан еды на один прием. При этом желательно, чтобы:
- прием пищи был примерно в одно и то же время,
- еда была теплой: избегать очень горячей или сильно холодной.
Предпочтение отдается:
- различным кашам,
- сухарикам или несвежему хлебу,
- отварной или приготовленной на пару рыбе,
- вареным яйцам,
- кисломолочным нежирным продуктам (кефир, ряженка, простокваша),
- запеченным фруктам и овощам,
- негазированной воде, слабозаваренному чаю, компоту, отвару шиповника.
Лечение сопутствующих заболеваний
В ремиссии важно определить наличие сопутствующих болезней, способных вызвать возникновение панкреатита.
Важно распознать и вылечить под контролем врача язвенную и желчнокаменную болезни, если таковые имеются. Эти заболевания могут стать факторами риска для развития воспаления поджелудочной железы.
При многолетнем течении панкреатита нередко встречаются симптомы экзогенной недостаточности даже в период ремиссии: постоянные поносы, резкое снижение веса. В этих случаях пожизненно назначается прием Креона, часто — в высоких дозах.
Лекарственные травы
Наряду с лекарственными препаратами дома, можно использовать и травяные сборы или отдельные травы.
Лекарственные сборы в виде отваров, настоев, чаев, настоек должны иметь следующие свойства:
- желчегонные,
- противовоспалительные,
- обезболивающие,
- спазмолитические.
К растениям с такими свойствами относятся бессмертник, расторопша, семена льна, укроп, ромашка, спорыш, пижма, широко применяются корни одуванчика, пустырника, пижмы.
Очень эффективным является чай, заваренный из шиповника или его плоды, которые можно есть в натуральном виде.
Прекрасным средством для лечения является фенхель, содержащий много антиоксидантов. Его можно употреблять в любом виде. Принимаются все формы из лекарственных трав (настои, чаи, отвары и т. д.) и плодов за 15-20 минут до еды.
Капуста также содержит огромное количество антиоксидантных веществ, обладает противовоспалительными свойствами, хорошо лечит желудок и кишечник. Полезны салаты из свежей капусты.
Прекрасной альтернативой лекарствам являются супы, которые служат, к тому же источником воды и значительно снижают нагрузку на органы пищеварения, в т. ч. и на поджелудочную железу. В них можно добавлять лекарственные травы, что повышает терапевтический эффект.
Панкреатит — заболевание, требующее продолжительной терапии и длительного соблюдения определенного режима питания. Игнорирование рекомендаций врача приводит к опасным осложнениям, вплоть до развития панкреонекроза. При соблюдении всех правил наступает устойчивая ремиссия, и обычный ритм жизни практически не нарушается.